Se trata de una nueva propuesta de reconocimiento de los sistemas médicos de los pueblos originarios, presentada esta vez por dos organizaciones mapuche que gestionan centros de salud en sus respectivos territorios. Es el caso del Centro de Salud Intercultural Boroa Filulawen y el Hospital Makewe, quienes desde el año 2003 y 1999 respectivamente vienen gestionando atención de salud biomédica y mapuche para su población a cargo frente a una ausencia del Estado en la atención, prevención y rehabilitación de la salud para familias y comunidades mapuche de las comunas de Nueva Imperial y Freire. Acompañan la solicitud el Centro para el Desarrollo y Formación en Salud del Pueblo Mapuche Ta iñ Xemotuam, así como las comunidades mapuche Juan Calvuqueo, Felipe Cheuquepal, Martín Paillaman, Nicolás Caniullán y Bartolo Ñonquepan.
La propuesta tiene por finalidad la protección en su integralidad de cada elemento del sistema médico de los pueblos indígenas, así como la protección y promoción de sistemas locales de salud autogestionados que organizaciones de pueblos indígenas implementan en sus comunidades y territorios. Esto además generará la reformulación de la política de salud y pueblos indígenas de Chile de cara al Convenio 169 de la OIT, el que no ha generado una mejora en la calidad de vida y situación de salud de los pueblos indígenas en el país de acuerdo al análisis epidemiológico que presentan junto a la propuesta.
En el diagnóstico del problema, acusan altos niveles de morbilidad y mortalidad por causas evitables que afectan a las poblaciones indígenas, así como dificultades para la implementación de la pertinencia cultural en los centros de salud en territorios indígenas definidos por ley 20584, art 7. Entre los principales problemas para implementar una política de salud pertinente en territorios indígenas, así como la protección del sistema médico de los pueblos indígenas están:
a) Falta de preparación de los equipos técnicos y profesionales en los niveles de APS y de especialidad en enfoque intercultural y desconocimiento de realidad mapuche.
b) Desconocimiento del perfil epidemiológico y sociocultural de la población usuaria de los centros de salud.
c) Inexistente apoyo técnico de los servicios de salud que promuevan transformación de modelos de atención y gestión a la salud con pertinencia cultural.
d) Fórmula de financiamiento de carácter privado y de mercado basado en prestaciones desde el modelo de salud biomédico y no desde las perspectivas indígenas e interculturales.
e) Inexistencia de cuerpo legal que permita financiamiento autónomo de instituciones de salud indígena bajo su propio modelo de atención y gestión a la salud.
f) Asfixia administrativa y financiera a las instituciones indígenas de salud que bajo convenio con Servicios de Salud respectivos, implementan modelos de salud intercultural bajo lógica biomédica que financia “por prestación”.
Para plantear el articulado, estas organizaciones de salud mapuche han conceptualizado de manera clara y didáctica al sistema de salud mapuche en su importancia e integralidad, lo cual apoya la discusión y comprensión del sistema médico mapuche como un sistema médico más que opera en nuestro país y que requiere protección y reconocimiento frente amenazas que muchas veces vienes desde el mismo estado mediante la mal llamada salud intercultural, donde incorporar saberes y agentes de salud al sistema oficial. Es por ello que el articulado que presentan, incluye la obligatoriedad del estado para con la protección e integridad del sistema médico de los pueblos indígenas, así como la promoción de autonomía en casos de autogestión indígena en salud de acuerdo al principio de autodeterminación indígena en salud.
Esta propuesta responde a una larga vinculación programática y política mapuche llevado a cabo por 20 años entre la Asociación mapuche para la Salud Makewe Pelale a cargo de la gestión del Hospital Makewe y el Comité de Salud Intercultural Boroa Filulawen a cargo del Centro de salud Comunitario e Intercultural Boroa Filulawen.
Propuesta de articulado:
Se reconoce y protege en su autonomía e integridad, los sistemas de salud tradicionales de los pueblos indígenas, incluyendo sus agentes de salud, procedimientos, sistema de atención, tecnologías, así como sus recursos herboláreos y materiales.
Asimismo, el Estado reconoce, protege y promueve los sistemas y modelos locales de salud autogestionados por organizaciones de pueblos indígenas, consistentes en centros de salud intercultural, hospitales o casas de salud, encargadas de la prevención, promoción, atención y rehabilitación de la salud de su población a cargo por medio de estrategias y modelos propias de los sistemas médicos indígena, biomédico oficial o de acuerdo a sus propias definiciones, de manera autónoma y en relación de cooperación con el sistema nacional de salud, quien salvaguarda su protección, promoción, autonomía e integralidad.
Compartimos a continuación los detalles de esta iniciativa:
2. ANTECEDENTES.
2.1. Situación de pueblos indígenas.
Desde el año 2003 el Ministerio de Salud ha implementado una serie de investigaciones epidemiológicas en las regiones de Tarapacá, Arica Parinacota, Antofagasta, Los Ríos, Bio Bio, Araucanía, Los Lagos y Magallanes (MINSAL, 2006, 2007, 2009 a, b y c, 2010; MINSAL, 2011 y 2012; MINSAL, 2012 a y b, 2013) las que han arrojado diversas inequidades en los niveles locales y de servicios donde el Ministerio de Salud reconoce no haber impactado aún en programaciones de acciones de prevención y atención de salud para reducir las brechas a pesar de la existencia de normativas vigentes (Minsal, 2015)[1]. Estos estudios encargados por el MINSAL han identificado brechas regionales en los niveles de Servicios de Salud en indicadores clave como mortalidad infantil, donde por ejemplo el riesgo de morir antes de cumplir un año en niños mapuche cuadruplica el de los no mapuche en la Provincia de Chiloé y lo septuplica en el área de cobertura del Servicio de Salud del Reloncaví (Minsal, 2013). En el caso de las niñas, niños mapuche residentes en el área de cobertura del Servicio de Salud Bío Bío tenían un 140% más de riesgo de morir antes de cumplir un año que los no mapuche durante el trienio 2002-2003; y, en el trienio 2004-2006, los niños mapuche tenían un riesgo 310% mayor, respecto a los no mapuche (2011), en tanto en la Región de La Araucanía, especialmente en las comunas de la zona costera se constata que los niños indígenas tienen un 250% más riesgo de morir antes de cumplir un año que los niños no mapuche (RR 3.5) (Minsal, op.cit:12).
Un estudio comparado sobre la situación de salud de los pueblos indígenas en Chile (Minsal, 2016a) en base a la serie de investigaciones epidemiológicas antes señaladas que abarca muestras en 11 Servicios de Salud identifica indicadores seleccionados tales como mortalidad general por grupos de edad donde identifica que las niñas y niños indígenas menores de 5 años tienen 2,6 veces más riesgo de morir que los niños no indígena[2]; riesgo que aumenta a 3,6 entre los 5-9 años; y que alcanza los niveles más críticos entre los 20-24, estrato de edad en que los indígenas tienen un riesgo 3,4 veces más elevado (ibíd).
La situación global de Chile en la denominada transición epidemiológica involucra también a los indígenas en el aumento de mortalidad por causas del Sistema Circulatorio, así como por Cáncer en segundo lugar, y las muertes por causas externas donde la población indígena obtiene mayores índices, al menos en los 11 servicios bajo estudio[3]. “En el área estudiada -tal como ocurre con la mortalidad general- son los hombres pertenecientes a pueblos indígenas los que presentan el mayor riesgo de morir por enfermedades cardiovasculares (ECV), alcanzando una tasa de 247,8 por 100.000. Aunque muy por debajo de esta cifra, las mujeres indígenas exhiben la segunda tasa más alta (177,2 por 100.000); se sitúa, luego, la tasa en hombres no indígenas (172,4 por 100.000); y, por último las mujeres no indígenas con la tasa más baja (119,4 por 100.000). En términos de riesgo relativo, esto implica que los hombres indígenas tienen un 40% más riesgo de morir por esta causa que sus congéneres no indígenas; brecha que se amplía entre las mujeres” (ibídem).
En términos específicos, dentro de la mortalidad por ECV, para los no indígenas la mayor cantidad de muertes por esta causa se debe a Isquemias Cardíacas (34,7%), para los indígenas 4 de cada 10 muertes por ECV se debe en particular a Enfermedades Cerebrovasculares, encontrándose las tasas más altas en la población bajo influencia de los Servicios de Salud del Reloncaví y Bío Bío en el sur del país (ver gráfico N° 1). Las enfermedades hipertensivas, en tanto causan el 11,8% de estas defunciones en no indígenas; y, el 13,0% en indígenas.
Gráfico № 1
Servicios de Salud Focalizados. Tasas ajustadas de mortalidad por Enfermedades Cerebrovasculares en población indígena y no indígena (Trienio 2004-2006).
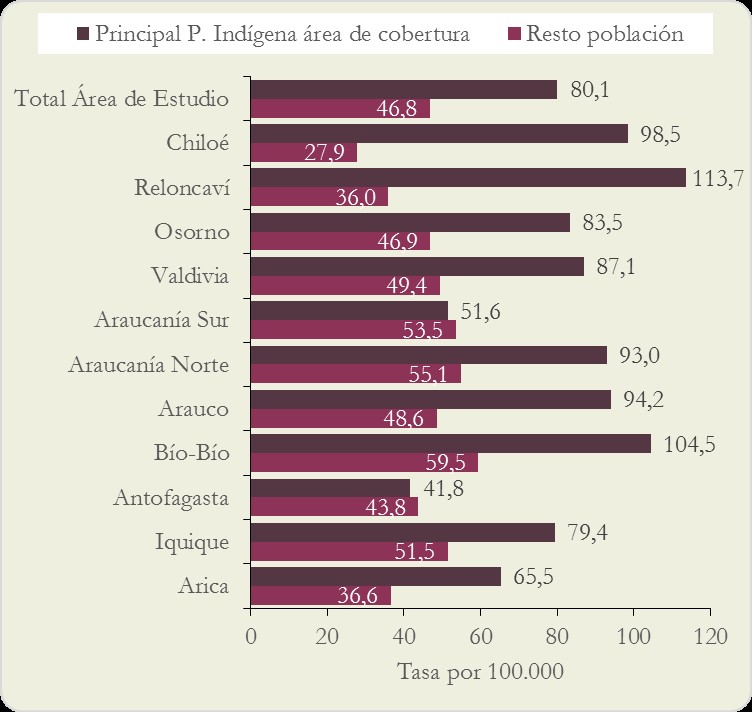
Fuente: MINSAL, 2016.
De acuerdo a las cifras aportadas por el gráfico N°1, las y los indígenas residentes en el área de cobertura del Servicio de Salud Chiloé tienen un riesgo 250% más elevado de morir por causas asociadas a ECV que los no indígenas, siendo entre estos últimos donde se verificó la menor tasa en el área estudiada; una brecha similar se verificó en el SS Reloncaví (RR: 3,2).
Respecto de la mortalidad por cáncer, durante el trienio 2004-2006, se verificó una sobre mortalidad por cáncer entre los pueblos indígenas, quienes registraron un riesgo de morir 50% más elevado que el resto de la población[4]. Para las causas externas, el mismo estudio identificó una tasa de 148,7 por 100.000 para la población indígena y de 50,8 por 100.000 para población no indígena; es decir, que el riesgo de morir por estas causas entre los indígenas triplica el de los no originarios (ibíd.). Respecto de las tasas de suicidio se ha identificado para trienio 2004-2006 el riesgo de suicidio entre los pueblos indígenas es 2,4 veces mayor que en población no indígena (RR 2,4).
En términos de morbilidad es importante señalar la persistencia de enfermedades infecciosas transmisibles como las tuberculosis (TBC) que en términos relativos afecta mayoritariamente a población indígena, siendo la tasa promedio de incidencia de TBC para la población indígena fue 37,3 casos por 100.000 habitantes y de 12,9 por 100.000 en población no indígena; es decir que el riesgo entre los pueblos originarios triplica el del resto de la población en el país (ibíd.).
De cara a los estudios realizados, el Ministerio de Salud afirma que existen antecedentes certeros sobre la prevalencia de enfermedades fuertemente asociadas a determinantes sociales de la salud que afectan especialmente a indígenas tales como la “tuberculosis, alcoholismo, las enfermedades parasitarias e infecciosas, además de los problemas asociados al trabajo por las deficientes condiciones en que desarrollan su actividad laboral y problemas de salud mental, expresado en altas tasas de suicidio” (Minsal, 2016b).
2.2 Acceso y uso de los servicios de salud por parte de los pueblos indígenas
Según el Minsal, existen mayores desigualdades en acceso a la atención en territorios donde residen los pueblos originarios, dando cuenta que los logros desarrollados en salud no alcanzan en igual medida a toda la población, y que permanecen segmentos con importantes rezagos, que corresponden a comunidades indígenas (ibíd.). Las comunidades y territorios indígenas que han sido estudiadas presentan un perfil epidemiológico complejo asociado a una posición de marginalidad en la estructura social sumado a patrones de riesgo/protección diferenciales de acuerdo al modo de vida. La información disponible muestra mayores desigualdades en situación de salud y acceso a la atención en territorios donde residen los pueblos originarios, el desafío será elaborar estrategias regionales que focalicen las acciones en las comunas con indicadores de mayor vulnerabilidad (Minsal, 2015:14).
De acuerdo al Minsal, el común denominador de las poblaciones indígenas estudiadas a la fecha es la sobre mortalidad, en todos los grupos de edad, asociada a un patrón epidemiológico de transición prolongada y polarizada, en que persisten simultáneamente altos niveles de infecciones comunes con enfermedades degenerativas- crónicas y lesiones (ibíd.).
En el caso de las Enfermedades crónicas y degenerativas no transmisibles el efecto sobre las poblaciones indígenas es similar el resto de la población no indígena en tanto fenómeno epidémico en alza; son la principal causa de muerte y las cardiovasculares junto con los tumores malignos dan cuenta de más de la mitad de las muertes con 27,1% y 25,8% (2011). De hecho en Chile, el 84% de los años de vida saludables perdidos (AVISA) corresponde a las enfermedades crónicas, es decir, se pierden más años de vida por discapacidad que por muerte prematura. En particular la hipertensión arterial (HTA) ha ido en aumento los últimos 20 años así como las tasas de mortalidad por enfermedad hipertensiva del corazón; mientras que la diabetes mellitus del tipo 2 (DMII) ha aumentado desde una tasa de 16,8 a 19,7 por 100.000 habs. (17%) siendo mayor en hombres en todas las edades. En general en Chile, sobre el 78% de la población que tienen diabetes conoce su condición, sin embargo, sólo un 34,3% se mantiene en control según la Encuesta Nacional de Salud (2009-2010), lo cual es preocupante en tanto determinante de otras ECNT como la enfermedad renal crónica. En el caso de la hipertensión arterial, el 65% de la población que padece esta enfermedad conoce su condición y sólo un 16,5% se mantiene en control (ENS, 2009-2010).
Estas situaciones de desigualdad además de las particularidades culturales propias de la idiosincrasia, idioma, territorialidad y comprensión del mundo y la vida indígenas que no han sido consideradas por los equipos de salud previo a la pandemia, ha devenido en falta de pertinencia en el abordaje de la prevención, la atención, y estudio de casos covid-19 expresados en dificultades en la vinculación comunitaria, incomprensión del fenómeno pandémico, brotes epidémicos descontrolados y asociados a la precariedad laboral, mensajes impertinentes e incomprensibles enfocados de manera monocultural, entre otros.
El caso más dramático se ha vivido en la comunaPewenche de Alto Bio Bio, donde fueron contagiadas 145 personas en un brote generado a partir de trabajo de temporero de jefes de familia Pewenche en contextos de hacinamiento y explotación laboral quienes multiplicaron contagio en sus hogares, con población dispersa rural, con dificultad de acceso, con pobreza de ingreso, escasa comunicación y equipos de salud sin los recursos suficientes para hacer aislamiento de casos y contención efectiva del contagio, alcanzando la tasa más alta de incidencia, con un riesgo de 206,6 casos por cada 10 mil habitantes. A esto sumado el hecho que a tres meses del desarrollo de la pandemia en el país, muchas comunidades indígena rurales poseen escasa comprensión y alcances del comportamiento y alcances de la enfermedad, lo cual ha estado determinado por los reducidos canales de comunicación (radio y tv) así como en el lenguaje monocultural y contexto urbano desde donde se emiten hasta hoy los mensajes preventivos sobre el coronavirus. El mensaje “quédate en casa” desconoce toda relacionalidad indígena y formas de vida que lo constituyen como tal, por lo que en contextos rurales y de inequidad de acceso a bienes y servicios, así como usos culturales particulares desconoce la realidad indígena al promover una práctica etnocida, es decir, la anulación de la cultura. Con todo, las organizaciones indígenas y especialistas en el tema demandan urgente conocer la incidencia de covid-19 en población indígena de manera sistemática toda vez que no se posee acceso a la información y se desconoce si se está tomando el dato de la pertenencia a pueblos indígenas como ha sido demandado y normado por el mismo Minsal mediante la norma 820 actualizada donde se reporta la obligatoriedad de la toma de dato de pertenencia a pueblo indígena en todos los registros de salud, incluyendo notificación epidemiológica. En definitiva, las y los actores indígenas han detectado durante la pandemia, una ausencia de estrategias pertinentes que alcance a todas las familias y comunidades atendiendo a la idiosincrasia, cultura, lenguaje, códigos de comunicación en general. Esta realidad está aparejada por la falta de actualización de los equipos de salud de nivel de APS para el abordaje pertinente de la pandemia en contextos interculturales en los campos de comprensión del fenómeno epidémico, así como en las estrategias y metodologías de abordaje pertinente de la prevención efectiva y relacional con las personas y familias indígenas. Tanto la ausencia de capacitación sistemática en estrategias de abordaje en salud con el mundo indígena, así como la disminución de oportunidades en la atención y salidas a terreno preventiva por parte de equipos de nivel de APS, hace que la respuesta de parte de los profesionales y técnicos de salud no sea siempre la oportuna y pertinente[5].
2.3 Pueblos indígenas y pertinencia cultural en la estrategia sectorial de salud.
Desde el año 2000, en el país se desarrollan iniciativas que han tendido a la atención de la salud en territorios indígenas con la participación de organizaciones funcionales de estos pueblos. En estos se han implementado progresivamente modelos de atención a la salud que tienden a la pertinencia cultural de la atención, a la vez que incluye un sostenido componente de revitalización cultural. Estos últimos incluyen la incorporación de terapéutica indígena en centros de salud, de manera no uniforme en distintas regiones y territorios. Iniciativas subsidiadas por el Ministerio, por medio de transferencias regulares vía prestación de servicios a organizaciones indígenas via DFL 36[6].
De acuerdo a dichos avances, el Minsal se propuso en avanzar en la implementación de modelos de atención y de gestión en los establecimientos de salud en la red asistencial de acuerdo a normativa que regula lo establecido en el artículo 7 de la Ley 20.584 en todo el país. Es decir, se planea asegurar el derecho de las personas pertenecientes a los pueblos originarios a recibir una atención de salud con pertinencia cultural, lo cual se expresará en la aplicación de un modelo de salud intercultural validado ante las comunidades indígenas, el cual deberá contener, a lo menos, el reconocimiento, protección y fortalecimiento de los conocimientos y las prácticas de los sistemas de sanación de los pueblos originarios; la existencia de facilitadores interculturales y señalización en idioma español y del pueblo originario que corresponda al territorio, y el derecho a recibir asistencia religiosa propia de su cultura[7].
Estos avances no se han podido concretar debido a muchas dificultades institucionales y legislativas entre las que se encuentran:
a) Falta de preparación de los equipos técnicos y profesionales en los niveles de APS y de especialidad en enfoque intercultural y desconocimiento de realidad mapuche.
b) Desconocimiento del perfil epidemiológico y sociocultural de la población usuaria de los centros de salud.
c) Inexistente apoyo técnico de los servicios de salud que promuevan transformación de modelos de atención y gestión a la salud con pertinencia cultural.
d) Fórmula de financiamiento de carácter privado y de mercado basado en prestaciones desde el modelo de salud biomédico y no desde las perspectivas indígenas e interculturales.
e) Inexistencia de cuerpo legal que permita financiamiento autónomo de instituciones de salud indígena bajo su propio modelo de atención y gestión a la salud.
f) Asfixia administrativa y financiera a las instituciones indígenas de salud que bajo convenio con Servicios de Salud respectivos, implementan modelos de salud intercultural bajo lógica biomédica que financia “por prestación”.
2.4 Legislación y normas sectoriales.
En términos generales en Chile entró en vigencia desde el año 2009 por ley el Convenio 169 de la OIT sobre pueblos indígenas y tribales en países independientes donde entre otros se establece el derecho a consulta de los pueblos indígenas cada vez que se prevean medidas legislativas o administrativas susceptibles de afectarles directamente (art. 6) y en particular en su artículo 25 establece en el campo de la salud:
1. Los gobiernos deberán velar porque se pongan a disposición de los pueblos interesados servicios de salud adecuados o proporcionar a dichos pueblos los medios que les permitan organizar y prestar tales servicios bajo su propia responsabilidad y control, a fin de que puedan gozar del máximo nivel posible de salud física y mental.
2. Los servicios de salud deberán organizarse, en la medida de lo posible, a nivel comunitario. Estos servicios deberán planearse y administrarse en cooperación con los pueblos interesados y tener en cuenta sus condiciones económicas, geográficas, sociales y culturales, así como sus métodos de prevención, prácticas curativas y medicamentos tradicionales.
3. El sistema de asistencia sanitaria deberá dar la preferencia a la formación y al empleo de personal sanitario de la comunidad local y centrarse en los cuidados primarios de salud, manteniendo al mismo tiempo estrechos vínculos con los demás niveles de asistencia sanitaria.
4. La prestación de tales servicios de salud deberá coordinarse con las demás medidas sociales, económicas y culturales que se tomen en el país[8].
Asimismo, Chile posee legislación y normativa específica en el campo de la salud que establece derechos de los pueblos indígenas a participación y pertinencia cultural en la provisión de servicios de atención, prevención y promoción de salud en particular para dicha población y que son aplicables a la programación nacional y local en salud:
- La Ley 20.584 (2012), que Regula los Derechos y los Deberes que tienen las Personas en relación con acciones vinculadas a su atención de salud, establece, en su artículo 7, la obligación de los prestadores institucionales públicos en los territorios de alta concentración de población indígena a ”asegurar el derecho de las personas pertenecientes a los pueblos originarios a recibir una atención de salud con pertinencia cultural, lo cual se expresará en la aplicación de un modelo de salud intercultural validado ante las comunidades indígenas, el cual deberá contener, a lo menos, el reconocimiento, protección y fortalecimiento de los conocimientos y las prácticas de los sistemas de sanación de los pueblos originarios; la existencia de facilitadores interculturales y señalización en idioma español y del pueblo originario que corresponda al territorio, y el derecho a recibir asistencia religiosa propia de su cultura”.
- La “Ley de Autoridad Sanitaria Nº 19.937” (2004), en su art. 4, establece que “El Ministerio de Salud tendrá, entre otras, las siguientes funciones: N° 16 “Formular políticas que permitan incorporar un enfoque de salud intercultural en los programas de salud en aquellas comunas con alta concentración indígena”.
- El “Reglamento Orgánico del Ministerio de Salud” (2005), en el art. 21, señala entre las funciones del Ministerio de Salud, “formular políticas que permitan incorporar un enfoque de salud intercultural en los programas de salud, permitiendo y favoreciendo la colaboración y complementariedad en salud para obtener resolución integral y oportuna de sus necesidades de salud en su contexto cultural”.
- El “Reglamento Orgánico de los Servicios de Salud” (2005), en el artículo 8 letra (e), establece facultades del Director del Servicio, quien: “deberá programar, ejecutar y evaluar en conjunto con los integrantes de la Red y con participación de representantes de las comunidades indígenas, estrategias, planes y actividades que incorporen en el modelo de atención y en los programas de salud, el enfoque intercultural en salud”.
- SISTEMAS DE SALUD INDÍGENA: EL CASO DEL PUEBLO MAPUCHE.
Un sistema de salud se refleja al existir una respuesta organizada al proceso salud – enfermedad – atención en una sociedad, se sitúa y se nutre de la realidad cultural de la cual forma parte y de la concepción de mundo y sus relaciones que dicha cultura reproduce, por tanto, también es un sistema cultural.
El sistema de salud mapuche se basa en una idea de salud homologable al cuidado de la vida (mogen) que además excede la vida del che o la persona; por el contrario, asume la vida del che vinculado a otras vidas (biodiversidad o itrofill mogen) y procesos vitales que sostienen nuestra existencia. Es por ello que tener salud o xemolen (estar bien) hace alusión a la integralidad de aspectos que constituyen el che en su relación con las demás personas y el medio en el que se desarrolla, es decir, alude a la dimensión biológica, espiritual, mental, social, así como la economía, el clima, la biodiversidad, entre otros. Eso hace comprender por qué desde la sociedad y medicina mapuche se aborda bienestar de espacios naturales, animales y personas.
Entendiendo lo anterior podemos identificar los elementos constitutivos del sistema de salud mapuche, integrado por un núcleo filosófico cultural compuesto por dos elementos:
a) El azmapu que organiza la existencia de las personas en la sociedad y cultura mapuche, así como el gijañmawvn o la práctica de la espiritualidad atendiendo a las vidas actuales y pasadas que componen y sostienen nuestra existencia. De esta forma podemos comprender que algún desequilibrio en las relaciones biológicas, del entorno, sociales o espirituales organizadas por el azmapu sobreviene de manera visible en enfermedad o kuxan.
b) El gillañmawvn, como la práctica de la espiritualidad mapuche en la forma de agradecer a la vida y las demás vidas que nos sostienen; así como la forma de entender la vida en reciprocidad de relaciones que permite que la rehabilitación de la salud desde el sistema médico mapuche por parte de personas mapuche o especialistas de la medicina sea vehiculizada por medio de rogativas y estados alterados de conciencia (ej. trance), así como entregar eficacia al proceso de sanación.
Otro aspecto constitutivo es la materia médica, es decir, los elementos por medio del cual se vehiculiza la sanación desde el sistema de salud mapuche, entre los cuales podemos encontrar distintos tipos de agua (agua de mar, vapores, agua de mar, agua de rio, agua de vertiente, etc), árboles, arbustos, pastos, hierbas medicinales en general, piedras, ladrillos, animales; aguardientes y preparados con hierbas, la luz y energía solar, entre otros. Asimismo, el uso de tecnología por medio del cual se transforma y utiliza la materia médica para acciones preventivas o curativas, así como instrumental técnico para la sanación, tales como, las técnicas de utilización del calor o las cenizas, la administración de vapores, preparación de hierbas medicinales, el uso del kultrug, mantas, baños, armas de fuego, alimentos, entre otros.
Por último, dentro del sistema de salud mapuche se encuentran las y los practicantes que gestionan y administran los cuidados en salud a partir de la concepción filosófica mapuche y el uso de tecnologías y materia médica. Estos son las mismas familias mapuche (hombres y mujeres) y de manera más intensiva los denominados agentes de salud mapuche, encabezados por la o el maci quien posee facultades sobrenaturales basados en la espiritualidad mapuche para diagnóstico y tratamiento por medio de estados alterados de conciencia. Asimismo existen personas que conocen de técnicas diagnósticas y tratamiento para problemas de salud de distintos orígenes (biológicos, espirituales, sociales) para personas y animales, a quienes se le identifica como bawentucefe, así como gvtamcefe o persona que trabaja con afecciones músculo esqueléticas; y las pvñenelcefe quienes abordan el cuidado el embarazo, parto y puerperio, quienes se encargaban del parto hasta el siglo XX luego de su persecución y prohibición de su práctica por parte del código sanitario chileno.
El sistema de salud mapuche se expresa en las prácticas cotidianas de curación y prevención de la salud en el contexto doméstico, así como la atención de maci, lawentucefe, gvtamcefe o pvñenelcefe en un contexto más comunitario y amplio que permite el cultivo de relaciones de reciprocidad, solidaridad y vinculación social y afectiva entre distintos lof (territorios) y pu reyñma (familias). Su utilización se da en mayor o menor grado dependiendo de la influencia cultural con la sociedad chilena por medio de los centros de salud, o bien a partir del rol de las religiones occidentales, las que en muchas ocasiones demonizan el rol de agentes de salud como la machi, o bien la práctica de la espiritualidad mapuche, que es la base de la medicina mapuche.
Estas prácticas no excluyen el uso de recursos terapéuticos y practicantes propios del sistema de salud popular tales como pomadas y quebradores de empacho respectivamente; así como el uso regular de la medicina biomédica (CESFAM, hospitales) que las personas y familias mapuche utilizan de acuerdo a conveniencia y oportunidad de la atención hace ya medio siglo[9].
- MODELOS DE SALUD AUTÓNOMOS DE LOS PUEBLOS INDÍGENAS.
En el sur de Chile, desde el año 2000, dos organizaciones mapuche en salud inician un trabajo destinado a mejorar el acceso de las familias mapuche rurales a la atención de salud biomédica-oficial promoviendo desde sus bases la gestión propia de centros de salud por medio del diseño de propuestas al Ministerio de Salud chileno sobre administración, gestión y atención a la salud, basados en la implementación de programas de salud oficiales y la complementación de éstos con la promoción de acciones de salud propias del sistema médico mapuche. A la fecha dos organizaciones mapuche; Asociación Mapuche para la Salud Makewe Pelale (Hospital Makewe) y la Coordinadora de Salud Boroa-Filulawen (Centro de Salud Intercultural Boroa Filulawen) se encuentran gestionando respectivos centros de salud en directa relación con el Servicio de Salud Araucanía Sur, toda vez que actúan como prestatarios de atención de salud biomédica/oficial, una especie de tercerización en salud[10].
Estas iniciativas son conceptualizadas como “modelos de salud intercultural”, noción que hace referencia a ejercicios recientes de autonomía indígena en salud en América Latina en donde organizaciones de pueblos indígenas generan -con más o menos independencia de los gobiernos- respuesta social en salud de manera organizada, y por tanto gestionan y ejecutan acciones de salud. Estos modelos coexisten en relaciones hegemonía/subordinación con el sistema de salud oficial por medio de diversas contradicciones propias de la falta de reconocimiento de sistemas médicos que coexisten en territorios indígenas, principalmente los sistemas biomédico oficial, indígenas y popular; a pesar de la legislación nacional y normativa sectorial que impulsa modelos de salud intercultural. Asimismo, las dos experiencias de salud autogestionadas han desarrollado un proceso de fortalecimiento cultural y político en torno a la manera en cómo se conceptualiza y aborda la salud, la cual a su vez define las modalidades y prácticas en que dichas organizaciones configura una respuesta al complejo salud/enfermedad/ atención. Por tanto, los “modelos” son situacionales y específicos para cada territorio en tanto construcción social[11].
A 20 años de funcionamiento de la primera experiencia (Hospital Makewe), persisten dificultades propias del no reconocimiento constitucional de los pueblos indígenas en Chile y por tanto ausencia de participación en la política chilena en general y en la política de salud intercultural en particular. Por tanto, desde la legislación chilena se condiciona el desarrollo de estas iniciativas, principalmente en su financiamiento, al no adecuarlo a lo que señala el Convenio 169 de la OIT respecto a la gestión indígena de programas y servicios de salud (art.25), por el contrario, la política de salud obliga a estas organizaciones a firmar convenios anuales en base a un “Decreto con Fuerza de Ley” (DFL) N°36 del año 1980, norma establecida en la última dictadura cívico militar que promueve la privatización de las “prestaciones de salud” mediante la “tercerización de servicios” a estas iniciativas, desconociendo el estándar de derecho de los pueblos indígenas en salud. Asimismo, han emergido distintas experiencias de gestión autónoma de salud en centros urbanos de la región metropolitana denominadas Ruka Lawen o casas de salud mapuche en comunas como Pudahuel, Lo Prado, Cerro Navia; con similares dificultades propias de la situación de tutela y subordinación que el sistema biomédico oficial genera que no permite el desarrollo integral de las instituciones de salud indígena e intercultural.
Otros desafíos actuales son la protección del sistema médico mapuche; la sostenibilidad de la institucionalidad mapuche en salud en clave de derechos y en situación de autonomía; superar la obligatoriedad de la notificación de acciones de salud mapuche que el Fondo Nacional de Salud exige “para financiar la salud intercultural”; problematizar los modelos de gestión y atención de salud de cara a la democratización y pluralización de la gestión. Por tanto, en la actualidad se presenta como imperativo la reformulación de la política de salud y pueblos indígenas de Chile de cara al Convenio 169 de la OIT, el reconocimiento constitucional de instituciones autónomas de salud indígenas, así como la protección del sistema médico mapuche, sus recursos y agentes.
- PROPUESTA: RECONOCIMIENTO DE SISTEMAS DE SALUD DE LOS PUEBLOS INDÍGENAS Y SUS SISTEMAS LOCALES DE SALUD AUTOGESTIONADOS.
Se reconoce y protege en su autonomía e integridad, los sistemas de salud tradicionales de los pueblos indígenas, incluyendo sus agentes de salud, procedimientos, sistema de atención, tecnologías, así como sus recursos herboláreos y materiales.
Asimismo, el Estado reconoce, protege y promueve los sistemas y modelos locales de salud autogestionados por organizaciones de pueblos indígenas, consistentes en centros de salud intercultural, hospitales o casas de salud, encargadas de la prevención, promoción, atención y rehabilitación de la salud de su población a cargo por medio de estrategias y modelos propias de los sistemas médicos indígena, biomédico oficial o de acuerdo a sus propias definiciones, de manera autónoma y en relación de cooperación con el sistema nacional de salud, quien salvaguarda su protección, promoción, autonomía e integralidad.
- REFERENCIAS.
Biblioteca del Congreso Nacional de Chile (BCN) (2021) Ley 20584 “Regula los derechos y deberes que tienen las personas en relación con acciones vinculadas a su atención en salud”. Ministerio de Salud, Subsecretaría de salud pública: Santiago.
Cuyul, A (2021) Sistema de salud mapuche. En Mapuche bawentun zuguluwvnwe, diccionario del sistema de salud mapuche. Disponible en http://www.bawentun.cl/formularios%20home/home.aspx Ultima consulta 18/01/22.
Ministerio de Salud (2015) “Orientaciones técnicas de los planes regionales de salud y pueblos indígenas de SEREMI de salud trienio 2015-2017”. Santiago: Subsecretaría de Salud Pública, División Políticas Saludables y Promoción, Oficina de Salud y Pueblos Indígenas.
Ministerio de Salud (MINSAL) (2006) Perfil epidemiológico básico de la población aymara del Servicio de Salud Arica. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 1. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2007) Perfil epidemiológico básico de la población aymara del Servicio de Salud Iquique. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 3. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2009a) Perfil epidemiológico básico de la población mapuche. Comunas del área Lafkenche del Servicio de Salud Araucanía Sur. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 4. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2009b) Perfil epidemiológico básico. Pueblos kawésqar, yámana y mapuche-williche. Región de Magallanes. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 5. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2009c) Perfil epidemiológico básico de la población mapuche residente en la Región de Los Ríos. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 6. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2010) Perfil epidemiológico básico de la población mapuche residente en la Provincia de Arauco. Serie Situación de Salud de los Pueblos Indígenas de Chile № 7. Octubre 2010. Ed. MINSAL / CELADE-CEPAL.
Ministerio de Salud (MINSAL) (2010) Perfil epidemiológico básico de la población mapuche residente en la Provincia de Arauco. Serie Situación de Salud de los Pueblos Indígenas de Chile № 7. Octubre 2010. Ed. MINSAL / CELADE-CEPAL.
Ministerio de Salud (MINSAL) (2012a) Perfil epidemiológico básico de la población mapuche residente en la Provincia de Malleco. Situación de Salud de los Pueblos Indígenas de Chile № 8. Ed. MINSAL. Santiago de Chile
Ministerio de Salud (MINSAL) (2012a) Perfil epidemiológico básico de la población mapuche residente en la Provincia de Malleco. Situación de Salud de los Pueblos Indígenas de Chile № 8. Ed. MINSAL. Santiago de Chile
Ministerio de Salud (MINSAL) (2012b) Perfil epidemiológico de la población mapuche residente en la Provincia de Osorno. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 9. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2012b) Perfil epidemiológico de la población mapuche residente en la Provincia de Osorno. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 9. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2013) Perfil epidemiológico de la población mapuche residente en las áreas de cobertura de los Servicio de Salud de Chiloé y de Reloncaví. Serie Análisis de Situación de Salud de los Pueblos Indígenas de Chile № 10. Ministerio de Salud. Santiago, Chile.
Ministerio de Salud (MINSAL) (2016a). Estudio Comparado de la Situación de Salud de los Pueblos Indígenas en Chile. Documento no editado.
Ministerio de Salud Chile (MINSAL) (2016b) “Informe de Salud Intercultural en respuesta a ordinario INDH” [Documento de trabajo]. Santiago: MINSAL.
Organización Internacional del Trabajo (OIT) (2014) Convenio Núm. 169 de la OIT sobre pueblos indígenas y tribales en países independientes. Lima: OIT/Oficina Regional para América Latina y el Caribe, 2014. 130 p.
Organizaciones indígenas de salud y Colegio Médico (2020) “Solicita al Sr. Ministro de Salud Enrique Paris Acciones Urgentes para el Abordaje de Prevención y Atención a la Salud con Pertinencia Cultural y Territorial a las Personas, Familias y Comunidades de Pueblos Indígenas en contexto de pandemia covid-19”. Colegio Médico de Chile, Departamento de Primeras Naciones, Santiago, 30 de junio de 2020.
Notas:
[1] Norma Administrativa 16 que establece las directrices para la acción de los Servicios de Salud en su relación con los pueblos indígenas. Ley 20584 art 7 que establece el derecho a recibir una atención de salud con pertinencia cultural y a la asistencia religiosa de dicha cultura.
[2] Este tipo de mortalidad menor a 5 años hace alusión a factores ambientales.
[3] Servicios de Salud Arica, Iquique, Antofagasta, Bio Bio, Arauco, Araucanía Norte, Araucanía Sur, Valdivia, Osorno, Reloncaví, Chiloé.
[4] Tasas ajustadas por edad de 193,4 por 100.000 y 132,6 por 100.000 respectivamente. Minsal, 2016.
[5] Carta: “Solicita al Sr. Ministro de Salud Enrique Paris Acciones Urgentes para el Abordaje de Prevención y Atención a la Salud con Pertinencia Cultural y Territorial a las Personas, Familias y Comunidades de Pueblos Indígenas en contexto de pandemia covid-19”. Organizaciones indígenas de salud y Colegio Médico. Santiago, 30 de junio de 2020.
[6] La transferencia de recursos a dichas instituciones se realiza mayoritariamente por vía prestación de servicios delegado a privados por medio del instrumento legal DFL 36 del año 1980.
[7] Ley 20.584 art. 7 (2012).
[8] Convenio 169 OIT.
[9] Andrés Cuyul Soto. Académico, Departamento de Salud Pública, Universidad de la Frontera. Centro para la Formación y Desarrollo de la Salud del Pueblo Mapuche Ta iñ Xemotuam. Disponible en http://www.bawentun.cl/formularios%20home/ModeloMedico.aspx Ultima consulta 18/01/22
[10] Esta tercerización lo habilita un Decreto con fuerza de ley (DFL) N°36 emanada desde la última dictadura que promueve la privatización de servicios de salud DFL 36 de 1980. Reglamentado por Ley 18417 señala en su artículo 2° “Los convenios regidos por este decreto serán aquellos en cuya virtud un organismo, entidad o persona distinta del Servicio de Salud sustituye a éste en la ejecución de una o más acciones de fomento, protección y recuperación de la salud o de rehabilitación de enfermos, sea por delegación, mandato u otra forma que les permita actuar y administrar por cuenta del Servicio para atender a cualquiera de los beneficiarios de éste” Disponible en: Biblioteca del Congreso Nacional http://www.leychile.cl/Navegar?idNorma=29826 Ultima consulta 04/01/22.
[11] Para detalles y ejemplo ver https://fb.watch/ak4G_0KQ64/ Ultima consulta: 04/01/22.











